Продукты и услуги
Для чего больнице ERP?
В последнее время все актуальнее становятся вопросы базовой программной инфраструктуры в медучреждениях, которая давно не подвергалась радикальным изменениям.
Неуклонный рост расходов, связанных со старением населения, а также расходов непосредственно на здравоохранение вынуждает бороться за повышение эффективности управления и качества медицинских услуг, в том числе и с помощью информационных технологий.
В то же время текущая ситуация в нашей экономике заставляет еще более пристально рассмотреть мотивацию внедрения комплексных медицинских информационных систем.
В нынешних условиях ответ на вопрос «Зачем это нужно?» должен быть предельно четким, а аргументы в пользу выделения средств на внедрение этих систем — очень весомыми и понятными не только руководителю медицинской организации, но и менеджерам здравоохранения и регулятору.
При разумном использовании IT можно не только повысить доступность и качество медицинской помощи, обеспечить преемственность ее оказания, но и значительно сократить расходы на лечение пациентов, уменьшив число врачебных ошибок и увеличив производительность врача.
Например, системы класса ERP способны обеспечить клиникам ряд преимуществ, но только если проекты внедрения реализуются осознанно, считают сотрудники Университета Квебека в Монреале, авторы исследования «Мотивы, лежащие в основе принятия решения о внедрении ERP-систем в организациях здравоохранения: исследование онлайн пресс-релизов», опубликованного журналом Information Systems Frontiers.
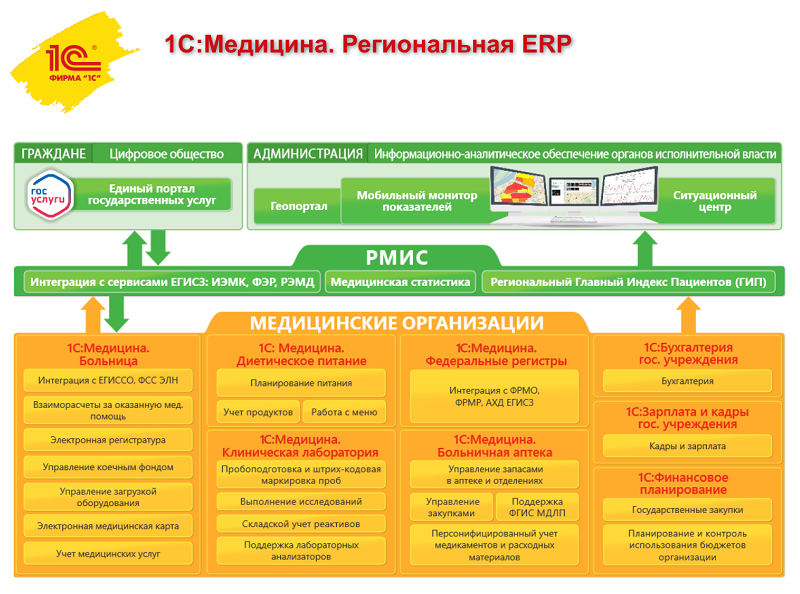
Термин ERP подразумевает охват всех процессов внутри медицинской организации, включая основные медицинские процессы, вспомогательные процессы и процессы финансово-хозяйственной деятельности.
Почему ERP?
Во-первых, ERP может обеспечить не только автоматизацию функций отдельных исполнителей, но и автоматизацию процессов на уровне лечебных учреждений, а без этого невозможно получить достоверные и качественные данные для регионального и федерального уровня управления.
К примеру, достоверности сведений о кадровых ресурсах в регистре медицинских и фармацевтических работников на региональном и федеральном уровне можно добиться, только если автоматизировать процессы на уровне источника получения этих данных — кадровых служб медицинской организации. Но эту задачу нельзя решить путем прямого ввода данных в регистр оператором.
Отраслевая специфика добавляет в медицинские ERP дополнительные модули, включая медицинскую информационную систему, выполняющую функции администрирования потоков пациентов, учета взаиморасчетов и ведения медкарт, а также такие вспомогательные системы, как больничная аптека, диетическое питание и клиническая лаборатория. Все модули медицинской ERP являются источниками данных при расчете себестоимости медицинской помощи.
Во-вторых, ERP позволяет увязать финансы, ресурсы (материальные и трудовые) и качество оказания медицинской помощи для согласованного управления ими.
Пока эта задача не решена на уровне медицинской организации, трудно говорить об управлении отраслью на региональном и федеральном уровне.
Поставщики промышленных ERP-систем, такие как SAP, Oracle и «1С», включают модули медицинских информационных систем в состав своих решений.
Российский выбор
Исследований мотивов внедрения комплексных систем в медицинских организациях на российском рынке не проводилось, да в них и не было нужды, так как массовая информатизация началась с запуска проекта Единой государственной информационной системы здравоохранения (ЕГИСЗ). Очевидно, что в России при принятии решения о внедрении МИС в секторе государственного здравоохранения превалируют институциональные мотивы — выполнение требований федеральных и региональных органов управления здравоохранением.
Cервисы и системы спускаются «сверху». Финансирование информатизации государственных лечебно-профилактических учреждений производится через учредителя, самостоятельность организации в выборе системы сейчас, как правило, ограничена.
Поскольку не уделяется должного внимания автоматизации процессов на уровне медицинской организации, страдает качество данных на всех уровнях управления: сохраняется двойной ввод информации, данные быстро устаревают, а пользователи сопротивляются информатизации, не видя в ней никакой пользы для себя.
Российское здравоохранение сегодня переходит на оплату по клинико-статистическим группам. Несмотря на финансовые ограничения правительство Российской Федерации намерено полностью обеспечивать госгарантии бесплатной медицинской помощи и принимать меры по повышению эффективности использования ресурсов. При этом Фонд обязательного медицинского страхования становится основным источником финансирования медицинской помощи.
В разработанном Минздравом совместно с ФОМС документе «Способы оплаты медицинской помощи в рамках программы государственных гарантий на основе групп заболеваний, в том числе клинико-статистических групп болезней (КСГ)» предложена модель финансового обеспечения стационарной медицинской помощи, основанная на объединении стандартов медицинской помощи в группы заболеваний. А это значит, что очень скоро региональным органам управления здравоохранением, фондам ОМС и главным врачам потребуется обоснование тарифов и расчет себестоимости медицинской помощи для каждого пролеченного пациента.
Клиника плюс экономика
Мониторинг себестоимости оказываемой медицинской помощи и калькуляции затрат — крайне актуальная задача как для российских, так и для западных клиник. Система оплаты стационарной помощи на основе КСГ подразумевает четыре основных компонента:
1) систему классификации пролеченных случаев, которая используется для группировки случаев по взаимоисключающим категориям (группам);
2) систему учета затрат стационара, необходимую для определения относительной стоимости каждой категории (группы), которая, как правило, рассчитывается исходя из стоимости лечения «среднего» пациента в данной конкретной категории;
3) экономические параметры, включающие расчет «базовой» ставки, которая представляет собой стоимость среднего по системе случая и используется для последующего расчета стоимости пролеченного случая, исходя из относительной стоимости группы, а также поправочных коэффициентов, учитывающих различия в структурных и иных факторах;
4) систему управления, включающую информационную систему, порядок выставления счетов и отчетности, а также систему мониторинга и оценки.
Себестоимость расcчитывается на основе сбора оперативных данных из МИС, систем вспомогательных и параклинических служб и из других финансовых блоков. Это требует полной и бесшовной интеграции всех оперативных процессов внутри медицинской организации — как основных клинических, так и финансово-управленческих.
Необходимость качественного учета затрат на оказание медицинской помощи в России вынудит главных врачей перейти от чисто «бухгалтерских» задач, которые уже неплохо автоматизированы, к экономическим задачам, финансовому управлению и управлению себестоимостью медицинской помощи.
А для этого понадобятся ERP, включающие и модули МИС, и модули автоматизации финансово-хозяйственного управления.
Создание комплексной системы из продуктов различных производителей несет в себе высокий уровень технологических и организационных рисков.
«1С» обладает потенциалом для решения таких задач, поскольку у нее есть и финансово-хозяйственные модули, и линейка решений «1С: Медицина».
Два в одном: качество и эффективность
Перемены, происходящие сегодня в системе здравоохранения, требуют сделать акцент на экономических задачах, на управлении ресурсами и себестоимостью. Руководители медицинских организаций уже начинают понимать необходимость комплексной автоматизации и применения процессного подхода, который объединяет процессы управления лечебно-диагностической и финансово-хозяйственной деятельностью. Но потребность в системах ERP для решения этих задач еще не осознана.
Считается, что внедрение ERP влечет за собой крупные финансовые вложения и высокие риски проекта, так как под комплексным решением часто понимается монолитное решение, которое тяжело внедрять по частям. Однако современный подход подразумевает модульность, причем модули уже интегрированы разработчиком между собой, выполнены на единой платформе и вместе составляют законченный комплекс.
Запуск ERP по модулям не сложнее внедрения продуктов аналогичного назначения от различных производителей, но в итоге внедрения такого проекта сформируется инструмент для решения двух ключевых задач управления медицинской организацией: управления качеством оказания медицинской помощи и управления экономической эффективностью. Именно для этого и нужны ERP в медицине.
